¿Por qué han llegado tan rápido las vacunas contra el COVID-19?
 ¿Por qué han llegado tan rápido las vacunas contra el COVID-19?
¿Por qué han llegado tan rápido las vacunas contra el COVID-19?


María Mercedes Jiménez Sarmiento, Centro de Investigaciones Biológicas Margarita Salas (CIB - CSIC); Matilde Cañelles López, and Nuria Eugenia Campillo, Centro de Investigaciones Biológicas Margarita Salas (CIB - CSIC)
El virus SARS-CoV-2 llegó súbitamente a nuestras vidas, se extendió por todo el planeta muy rápidamente causando estragos y enseguida escuchamos: la solución es la vacuna, pero pasará mucho tiempo hasta que llegue…
Pero también rápidamente miles de científicos se pusieron manos a la obra, colaborando, compartiendo conocimientos a medida que se iban produciendo y publicando. Ya en mayo sabíamos que en miles de voluntarios se estaba probando la eficacia y seguridad de algunas vacunas. Antes de acabar el año, dos vacunas basadas en ARN se están administrando en la población más vulnerable. ¿Cómo ha sido posible?
Vacunas batiendo récords
El desarrollo de vacunas tradicionales puede llevar 15 años o más. Como se indica en la figura, se comienza con una fase de descubrimiento prolongada en el tiempo que implica el diseño y realización de experimentos exploratorios.
A continuación, se realizan experimentos preclínicos y estudios de toxicología, así como el desarrollo de procesos de producción. Durante este proceso, se presenta una solicitud de investigación de nuevo fármaco (IND) y se comienzan de forma secuencial los ensayos de fase I, II y III.
Al completar los ensayos de fase III, y si se han cumplido los puntos finales predeterminados (end points), se presenta una solicitud de licencia biológica (BLA, del inglés biologics license application) que es revisada por las agencias reguladoras y finalmente se autoriza. Después de ese punto comienza la producción a gran escala.

Pero la pandemia, con todas sus consecuencias, ha obligado a pisar el acelerador sin eliminar los pasos que aseguren la eficacia, la calidad y la seguridad. Tal y como vemos en la figura, el desarrollo de vacunas para el SARS-CoV-2 ha seguido un proceso temporal acelerado por distintos motivos:
-
Debido a los conocimientos adquiridos previos en el desarrollo inicial de las vacunas para el SARS-CoV y el MERS-CoV, se omitió la fase de descubrimiento.
-
Se adaptaron los procesos existentes y se iniciaron los ensayos de fase I / II casi de forma simultánea.
-
Los ensayos de fase III se iniciaron después del análisis intermedio de los resultados de las fases anteriores, manteniendo etapas de ensayos clínicos en paralelo.
-
Mientras tanto se comenzó la producción a gran escala (a riesgo) de varias vacunas.
-
La Agencia Europea del Medicamento, EMA, ha realizado una evaluación continua de estas vacunas.
¿Una revisión continua significa que no es completa?
No. Significa que el Comité de Medicamentos Humanos (CHMP) de la EMA revisa los datos sobre eficacia, seguridad y calidad a medida que están disponibles a partir de los estudios en curso, antes incluso de la presentación de una solicitud formal. De esta manera, puede emitir antes su decisión sobre si la vacuna debe autorizarse o no para acelerar la evaluación durante una emergencia de salud pública.
¿Qué es y qué hace el ARN?
Parece que acabamos de descubrir el ARN, pero esta molécula fue descubierta en la década de los 50 por el insigne científico Severo Ochoa. En 1955 Severo Ochoa, junto con Marianne Grunberg-Manago, publicó en un artículo científico el descubrimiento y aislamiento de una enzima de una célula bacteriana y la denominó polinucleótido-fosforilasa, luego conocida como ARN-polimerasa.
Utilizando esta enzima Severo Ochoa consiguió por primera vez la síntesis del ARN en el laboratorio. Desde ese descubrimiento hasta hoy en día se ha realizado una importante labor investigadora sobre el ARN.
¿Y que es el ARN? También conocido como ácido ribonucleico, se encuentra en forma de cadena simple con tres de las mismas letras (bases nitrogenadas) que el ADN (G, A, C) y una U en lugar de una T, y es mucho más inestable y frágil.
El ARN está implicado en los procesos de expresión y regulación de los genes. Es el responsable en forma de ARN-(m)ensajero de llevar la información que contiene el ADN del núcleo al citoplasma celular para sintetizar las proteínas que nuestro organismo necesita, como una receta de un libro de cocina que lleva las instrucciones.
ARN congelado para vacunar
Las vacunas basadas en ARN se llevan estudiando desde hace varios años, ya que presentan varias ventajas sobre las tradicionales, incluso sobre las basadas en ADN.
Uno de los principales desafíos a los que se han enfrentado los científicos durante estos años para conseguir la aprobación clínica de las vacunas de ARNm era conseguir su administración intracelular, ya que este es muy inestable en condiciones fisiológicas y “carne de cañon” de unas enzimas que se llaman ribonucleasas.
Estas ribonucleasas, en cuanto ven una molécula de ARN la rompen en pedazos más pequeños, lo que se conoce como hidrólisis catalítica.
Por tanto, el ARNm desprotegido administrado por sí mismo no es adecuado y, por ese motivo, la industria farmacéutica lo ignoró durante mucho tiempo. No ha sido hasta algunos años más tarde que se ha encontrado la forma de estabilizar el ARN in vivo utilizando nanocápsulas lipídicas, de forma que la molécula de ARN está dentro de estas nanocápsulas completamente a salvo del ataque de las ribonucleasas, y consiguiendo por tanto entrar en la célula.
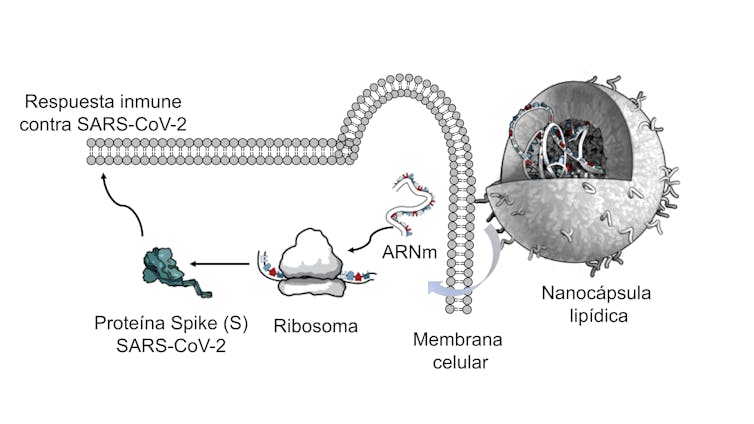
¿ Y por qué hay que mantener estas vacunas a temperaturas tan bajas?
Como acabamos de ver, el ARN es muy inestable y mucho más probable que se descomponga a altas temperaturas. ¿Cuáles son los requisitos de la refrigeriación? La vacuna de Pfizer-BioNTech deberá almacenarse de manera óptima a menos de 70º C bajo cero y se degrada en unos 5 días a temperaturas superiores a 0º C.
La vacuna de Moderna no requiere ese almacenamiento ultrafrío y permanece estable entre 2 y 8º C durante 30 días. Esta diferencia de temperaturas se debe probablemente a las diferentes características de las nanocápsulas lipídicas y a la diferente concentración de ARNm que contienen. La vacuna de Moderna contiene más cantidad de ARNm y por eso dura más a temperaturas menos extremas.
¿Qué experiencia previa tienen Pfizer y Moderna?
Las dos empresas que desarrollan las vacunas más avanzadas no pueden ser más distintas. Pfizer, fundada en 1849, es una de las farmacéuticas más grandes del mundo y la número 64 en el ranking Fortune 500, que enumera las 500 empresas más grandes de EEUU.
Tiene gran experiencia produciendo vacunas. Dos ejemplos son la que permitió erradicar la viruela y la de la poliomielitis, también a punto de ser erradicada.
Por otra parte, Moderna es una empresa fundada hace 10 años cuyo primer producto aprobado por una agencia reguladora ha sido su vacuna contra Covid-19. ¿Qué tienen en común? Las dos apostaron muy fuerte por la tecnología del ARNm sintético, una tecnología que, como hemos dicho, llevaba más de 30 años en desarrollo y que ha construido y destruido carreras científicas a lo largo de esos años.
Hace mucho tiempo que se había visto el potencial terapéutico de introducir ARNm en las células que codifica para una proteína concreta. El problema era que, cuando se intentaba en animales, estos inmediatamente montaban una respuesta inmune para destruirlo.
Fueron la científica húngara Katalin Karikó y el estadounidense Drew Weissman quienes descubrieron que, haciendo una modificación en un nucleótido (una de las piezas de las que se compone el ARN), el ARNm sintético pasaba desapercibido para el sistema inmune.
Además de Karikó y Weissman, otros dos científicos, Derrick Rossi y Ugur Sahin, se fijaron en esta tecnología con la vista puesta en curar el cáncer. Uno de ellos fundaría la empresa Moderna, y el otro BioNTech (la aliada alemana de Pfizer en la producción de la vacuna contra Covid-19).
Cuando surgió la actual pandemia, los dos se dieron cuenta inmediatamente de que esta tecnología se podría utilizar para desarrollar una vacuna. Y comenzaron una carrera a contrarreloj que desembocaría en la producción más rápida de la historia de una vacuna. Pero no olvidemos que las investigaciones originales habían comenzado ¡30 años antes!
Vivimos acostumbrados a la rapidez, a las prisas, aceptamos los nuevos modelos de móviles, las nuevas aplicaciones de mensajes, las plataformas de compra online.
Afortunadamente, las vacunas también se están desarrollando a gran velocidad. Una vacunación generalizada nos permitirá alcanzar la inmunidad deseada. Aunque quedan meses, poco a poco iremos respirando más tranquilos, aunque, de momento, sin quitarnos la mascarilla.
María Mercedes Jiménez Sarmiento, Científica del CSIC. Bioquímica de Sistemas de la división bacteriana. Comunicadora científica, Centro de Investigaciones Biológicas Margarita Salas (CIB - CSIC); Matilde Cañelles López, Investigadora Científica. Ciencia, Tecnología y Sociedad, and Nuria Eugenia Campillo, Científico Titular. Medicinal Chemistry, Centro de Investigaciones Biológicas Margarita Salas (CIB - CSIC)
This article is republished from The Conversation under a Creative Commons license. Read the original article.









