Parálisis del sueño: por qué se produce y cuándo lo consideramos un trastorno
 Parálisis del sueño: por qué se produce y cuándo lo consideramos un trastorno
Parálisis del sueño: por qué se produce y cuándo lo consideramos un trastorno
T13 En Vivo
Raúl Quevedo-Blasco, Universidad de Granada
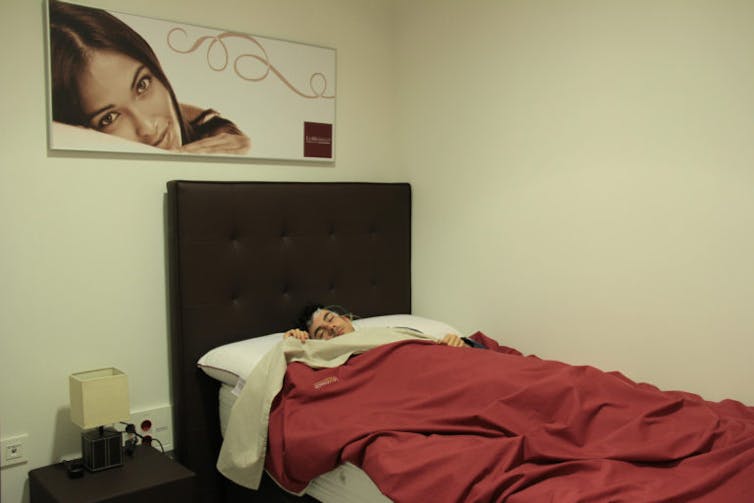
A lo mejor lo ha vivido alguna vez: súbitamente se despierta y no puede moverse. Sus músculos no responden y no sabe por qué. Tampoco puede pedir ayuda, no le sale la voz. La angustia lo invade y, en ocasiones, esta viene acompañada por una presión en el pecho que aumenta el desasosiego. Es una experiencia breve, pero difícil de olvidar.
Hablamos de la parálisis del sueño, que, como su nombre indica, es una incapacidad temporal para realizar movimientos voluntarios, incluyendo los que nos permiten hablar. Ocurre justo antes de conciliar el sueño o, en la mayoría de las ocasiones, al despertar, en la transición del sueño a la vigilia.
En otras palabras, la persona sufre una parálisis muscular temporal mientras está totalmente consciente y despierta. A veces se presenta junto a algún tipo de alucinación de carácter multisensorial, es decir, vinculada a diferentes sentidos, como la vista o el oído.
Parálisis y narcolepsia
Tanto las alucinaciones como la parálisis del sueño son síntomas asociados al trastorno denominado narcolepsia. En concreto, pueden estar presentes en alrededor del 30 y el 60 % de los pacientes. Eso no implica que quien padezca parálisis del sueño de forma habitual sufra también narcolepsia.
Los pacientes con esta alteración severa padecen una somnolencia persistente e irresistible, junto con una fuerte sensación de cansancio, que les provoca ataques de sueño a diario. En un 80 % de los casos, los afectados experimentan una pérdida brusca y reversible del tono muscular (cataplejía), lo cual hace que se desplomen al suelo sin previo aviso. Como es lógico, la narcolepsia conlleva serias limitaciones para desarrollar una actividad diaria normal.

¿Por qué se produce?
Volviendo a la parálisis, su causa principal es un desajuste en los mecanismos que regulan el ciclo del sueño. En concreto, el vinculado a una fase específica: la denominada sueño REM (del inglés rapid eye movement o movimiento ocular rápido). O sea, hay una desincronización temporal entre la consciencia del sujeto, que está despierto, y el control muscular, atonía típica de la fase de sueño REM.
También hay indicios que lo han vinculado con la privación o falta intencionada de sueño durante un tiempo prolongado. Sin entrar a profundizar detalladamente en los mecanismos fisiológicos, una inadecuada higiene del sueño siempre contribuye, en mayor o menor medida, a agravar cualquier trastorno del sueño.
Por lo tanto, si evitamos la presencia de luz y ruido en la habitación, mantenemos la temperatura adecuada, somos constantes a la hora de acostarnos y levantarnos, no consumimos ningún tipo de estimulante y estamos relajados, tendremos menos posibilidades de vivir un episodio de parálisis del sueño.
En lo que se refiere a su incidencia, y tal y como indicaba un estudio de 2011, puede sufrirlo aproximadamente un 7,6 % de la población, por lo que no es un porcentaje elevado. Además, en la mayoría de los casos aparece de manera esporádica y vinculada puntualmente a episodios estresantes.
¿Cuándo lo consideramos trastorno?
En este sentido, hay que precisar que si los episodios de parálisis se producen raramente –y a veces de manera poco perceptible por su breve duración–, no debe ser considerado como un trastorno en sí mismo. Se puede dar, por tanto, en individuos sanos; es común en la población general, en torno al 50% de las personas pueden haber experimentado alguna vez uno de estos episodios.
En todas las patologías o psicopatologías, para hablar de trastorno se deben cumplir una serie de criterios. Las últimas ediciones de los principales sistemas diagnósticos de problemas del sueño –la Clasificación Internacional de Trastornos del Sueño (ISCD-3) y la Clasificación Internacional de Enfermedades (CIE-11)– emplean la denominación de “parálisis del sueño aislada y recurrente”.
Es decir, para que sea considerado un trastorno como tal no debe ir vinculado a ninguna otra patología (aislado) y ser repetitivo o constante en el tiempo (recurrente). Además, debe provocar malestar asociado, en su mayor parte, a los elevados niveles de ansiedad experimentada.
A nivel general, la parálisis del sueño no suele ir más allá del malestar que ocasiona esta incongruencia perceptiva. Por ello se puede asociar a trastornos ansiosos e incluso depresivos, dependiendo de la intensidad y síntomas vinculados a las parálisis.
En alguna ocasión sí puede influir negativamente en algún aspecto de la vida cotidiana del afectado; por ejemplo, puede producir un deterioro en los ámbitos social y laboral, como ocurre con otros problemas del sueño. Pero en la mayoría de los casos no tiene por qué derivar en limitaciones de consideración.
Para más información sobre trastornos del sueño, puede consultar la web del Laboratorio del Sueño y Promoción de la Salud de la Universidad de Granada .
Raúl Quevedo-Blasco, Doctor en Psicología. Laboratorio del Sueño y Promoción de la Salud (Centro de Investigación Mente, Cerebro y Comportamiento-CIMCYC), Universidad de Granada
Este artículo fue publicado originalmente en The Conversation. Lea el original.