La traumática experiencia de las personas a las que les falla la anestesia durante una operación
 La traumática experiencia de las personas a las que les falla la anestesia durante una operación
La traumática experiencia de las personas a las que les falla la anestesia durante una operación
T13 En Vivo
Un suceso menor puede desencadenar en Donna Penner los recuerdos traumáticos de una operación que vivió hace más de diez años.
Un día, por ejemplo, estaba esperando en el auto mientras su hija hacía un recado y se dio cuenta de que estaba atrapada dentro del vehículo. Entonces, lo que una vez pudo haber sido un inconveniente frustrante le causó un ataque de pánico.
"Comencé a gritar. Agitaba mis brazos, lloraba", dice Penner, una mujer de 55 años de Altona en Manitoba, Canadá.
Sus ataques de pánico comenzaron tras un pequeño procedimiento médico al que tuvo que someterse antes de cumplir 45 años.
Estaba experimentado mucho sangrado y dolores severos durante su período menstrual, por lo que su médico de cabecera sugirió investigar las causas con una cirugía exploratoria.
Debió haber sido un procedimiento de rutina, pero, por razones que aún no están claras, la anestesia general falló. En lugar de acostarse tranquilamente en el olvido, Penner se despertó justo antes de que el cirujano hiciera el primer corte en su abdomen. Con su cuerpo todavía paralizado por las drogas, no pudo avisar de que algo estaba mal.
Ella permaneció indefensa en la mesa de operaciones, en una agonía indescriptible, mientras el cirujano sondeaba su cuerpo. "Pensé: 'Así es, así es como voy a morir, aquí en la mesa, y mi familia nunca sabrá cómo fueron mis últimas horas porque nadie se da cuenta de lo que está pasando".
El trauma aún hace que tenga "dos o tres pesadillas cada noche". Por razones médicas tuvo que dejar su trabajo, con lo que perdió su independencia financiera. Ella sospecha que nunca escapará por completo a los efectos de esa operación. "Es una sentencia de por vida".
Durante años, la percepción intraoperatoria, como se conoce este estado de consciencia durante la anestesia, ha estado envuelta en un misterio. Aunque las experiencias extremas como la de Penner son raras, ahora hay evidencia de que en torno a 5% de las personas puede despertarse en la mesa de operaciones y, posiblemente, sean muchas más.
Sin embargo, gracias a los efectos amnésicos de las drogas, la mayoría de estas personas no recordarán nada sobre lo sucedido.
"Casi tres millones de intervenciones con uso de anestesia general se hacen cada año solo en Reino Unido", dice Peter Odor, un médico residente del Hospital St. George en Londres. "Como consecuencia, es probable que alguien, en algún lugar del mundo, esté al tanto durante su cirugía".
Es sorprendente lo poco que sabíamos antes acerca de por qué funciona la anestesia. Ahora, sin embargo, los investigadores intentan comprender más acerca de su uso y las circunstancias en las que no funciona, con la esperanza de reducir el riesgo de la percepción intraoperatoria.
Un milagro médico
Seamos claros: la anestesia es un milagro de la medicina. Desde, al menos, la época de los antiguos griegos, los médicos y curanderos habían buscado una buena manera de aliviar el dolor de los procedimientos médicos. Aunque algunas drogas como el alcohol, el opio e incluso la cicuta podrían actuar como sedantes, su eficacia no era confiable.
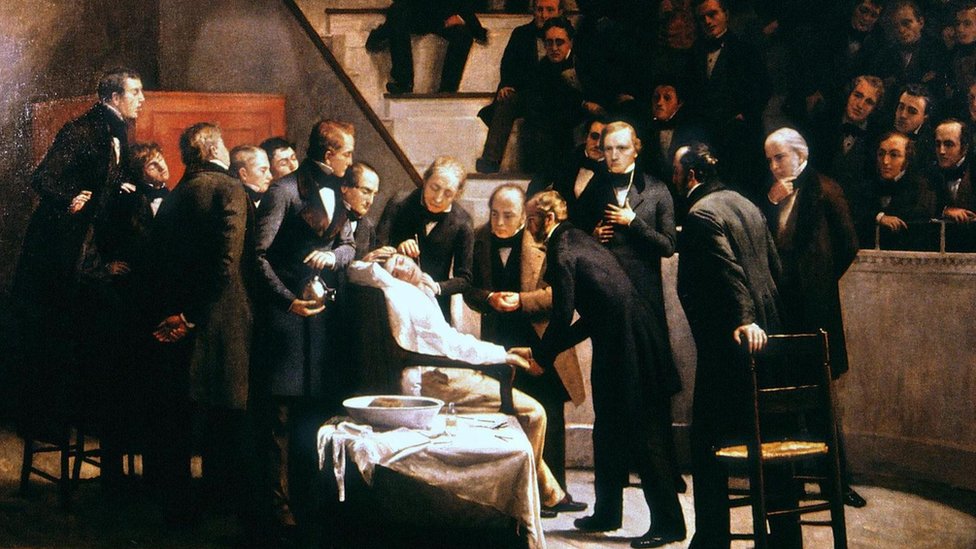
Para la década de 1840, los científicos habían descubierto varios gases que parecían tener efectos sedantes. Uno de ellos, el éter sulfúrico, atrajo la atención particular de un dentista en Boston que lo puso a prueba en una exhibición pública en el Hospital General de Massachusetts en 1846.
Aunque el paciente aún podía murmurar pensamientos medio coherentes, dijo que no sintió dolor, solo la leve sensación de que su piel estaba "rasguñada con un azadón".
La noticia de la prueba pronto se propagó entre la comunidad médica, anunciando el inicio de la era de la anestesia. Con el descubrimiento posterior de agentes anestésicos aún más efectivos, como el cloroformo, la agonía del cuchillo quirúrgico parecía ser una cosa del pasado.
Hoy en día, los anestesistas tienen a su disposición una amplia gama de analgésicos y medicamentos para reducir el estado de consciencia, y la elección exacta dependerá del procedimiento y de las necesidades particulares del paciente.
Con frecuencia, el objetivo no es producir una pérdida de consciencia, sino simplemente eliminar la sensibilidad de una parte particular del cuerpo.
Los llamados "anestésicos regionales" incluyen anestésicos espinales y epidurales, los cuales se administran entre los huesos de la espalda para adormecer la mitad inferior de su cuerpo. Estos se usan comúnmente durante el parto, las operaciones de la vejiga y los reemplazos de cadera.
También se le puede administrar un sedante, que produce un estado de sueño relajado aunque sin eliminar completamente la consciencia.
En contraste, la anestesia general apunta a hacer eso, crear una inconsciencia controlada que no deje recuerdos de ningún suceso durante ese período.
No sabemos exactamente por qué los agentes anestésicos atenúan nuestra consciencia, pero se cree que interfieren con varias sustancias químicas del cerebro llamadas neurotransmisores. Estas sustancias químicas activan o rechazan la actividad de las neuronas, en particular la comunicación generalizada entre diferentes regiones del cerebro.
El propofol, por ejemplo, utilizado en anestesia general y algunos tipos de sedación, parece amplificar los efectos del GABA, un inhibidor que amortigua la actividad en ciertas áreas del cerebro, así como la comunicación entre ellos.
Recientemente un equipo de anestesistas utilizó una forma de estimulación cerebral no invasiva para demostrar este principio en acción, con el propofol silenciando las ondas de actividad que normalmente se verían extendiéndose por el cerebro en respuesta a la estimulación.
"Es muy posible que la anestesia interfiera con esa transmisión ascendente de información", dice Robert Sanders, un anestesista de la Universidad de Wisconsin-Madison. Y sin eso, la mente se desintegra temporalmente, convirtiéndose en una pantalla en blanco sin capacidad para procesar o responder a las señales del cuerpo.
Un proceso complejo
En el uso clínico, hay muchos factores complicados a considerar, por supuesto. Un anestesista puede optar por usar un medicamento para inducir el coma temporal y otro para mantenerlo, y deben considerar muchos factores -como la edad y el peso del paciente, si fuman o toman medicamentos, la naturaleza de su enfermedad- para determinar las dosis.
Muchos procedimientos también utilizan relajantes musculares. Por ejemplo, casi la mitad de los anestésicos generales administrados en el Reino Unido incluían bloqueadores neuromusculares. Estos medicamentos paralizan temporalmente el cuerpo, previniendo espasmos y reflejos que podrían interferir con la cirugía.
Los bloqueadores neuromusculares también pueden facilitar la inserción de un tubo a través de la tráquea, que puede usarse para garantizar que las vías respiratorias permanezcan abiertas, así como para administrar oxígeno y medicamentos, y para evitar que el ácido del estómago ingrese a los pulmones.
Sin embargo, si los agentes paralíticos también impiden que los músculos del diafragma y el abdomen se muevan, la respiración del paciente debe ser asistida artificialmente con un ventilador.
Todo esto hace que la anestesia sea un arte tanto como una ciencia y, en la gran mayoría de los casos, funciona sorprendentemente bien. Más de 170 años después de su primera exhibición pública, alrededor del mundo los anestesistas llevan anualmente a millones de pacientes al coma del que luego los sacan de forma segura.
Esto no solo reduce el sufrimiento inmediato de los pacientes; muchos de los procedimientos más invasivos para salvar vidas simplemente no serían posibles sin una buena anestesia general.
Pero como con cualquier procedimiento médico, puede haber factores que lo compliquen. Algunas personas pueden tener un umbral natural más alto para la anestesia, lo que significa que los medicamentos no reducen la actividad del cerebro lo suficiente como para atenuar la luz de la consciencia.
En algunos casos, como el de las lesiones que involucran sangrado abundante, un anestesista puede verse obligado a usar una dosis más baja del anestésico para la propia seguridad del paciente.
También puede ser difícil cronometrar los efectos de los diferentes medicamentos, para asegurar que la llamada dosis de inducción (que hace dormir al paciente) no se desvanezca antes de que comience la dosis de mantenimiento (para mantenerlo inconsciente).
En algunas situaciones, es posible que el paciente pueda levantar o bajar una extremidad, o incluso hablar, para demostrar que la anestesia no funciona antes de que el cirujano levante el bisturí.
Pero si a usted también le han administrado bloqueadores neuromusculares, eso no será posible. El resultado desafortunado es que una pequeña proporción de personas pueden permanecer despiertas durante parte o toda su cirugía sin ninguna capacidad para indicar su angustia.
Penner habla sobre su propia experiencia, durante una larga conversación telefónica desde su casa en Canadá.
Ella dice que se había sentido ansiosa en el período previo a la operación, pero se había sometido a intervenciones con anestesia general en el pasado sin ningún problema grave. Esta vez, tras recibir la primera dosis de anestesia en el quirófano, empezó a quedarse dormida pensando: "Aquí voy".
Cuando se despertó, podía escuchar a las enfermeras alrededor de la mesa de operaciones. Sintió que alguien le frotaba el abdomen, pero supuso que la operación había terminado y que solo estaban limpiando. "Estaba pensando: 'Oh, estaba ansiosa sin motivo'". Fue solo cuando escuchó al cirujano pidiéndole a la enfermera un bisturí que de repente se dio cuenta: la operación no había terminado. Ni siquiera había comenzado.
Lo siguiente que supo fue que sintió la hoja del bisturí contra su vientre cuando él hizo su primera incisión, lo que la llevó a un dolor insoportable.
Intentó sentarse y hablar, pero gracias a un bloqueador neuromuscular, su cuerpo estaba paralizado. "Me sentí tan... tan impotente. No había nada que pudiera hacer. "No podía moverme, no podía gritar, no podía abrir los ojos", dice ella.
"Traté de llorar solo para que las lágrimas rodaran por mis mejillas, pensando que se darían cuenta de eso y se darían cuenta de que algo estaba pasando. Pero no me salían lágrimas".
La frustración fue inmensa. "Me sentí como si alguien estuviera sentado sobre mí, sujetándome y no había absolutamente nada que pudiera hacer".
Finalmente, trató de centrar toda su atención en mover un pie, lo que logró mover ligeramente, y sintió un alivio sorprendente cuando una de las enfermeras colocó su mano sobre él. Antes de que ella pudiera moverlo de nuevo, sin embargo, la enfermera lo había soltado. Lo intentó un total de tres veces, todas con el mismo resultado. "Fue muy frustrante para mí saber que esa era la única forma de comunicarme y que no funcionaba".
El tormento de Penner debería haber terminado después de que el cirujano terminó su trabajo. Pero a medida que los bloqueadores neuromusculares comenzaron a desaparecer, ella comenzó a mover su lengua alrededor del tubo pegado a su garganta; pensó que era una forma de hacerle saber al personal que estaba despierta.
Desafortunadamente, el personal malinterpretó sus intentos de comunicación y comenzó a retirar el tubo prematuramente, antes de que el agente paralítico se hubiera desvanecido lo suficiente como para que sus pulmones pudieran operar por su cuenta. "Así que aquí estaba acostada en la mesa y él me quitó el soporte de mi vida, mi oxígeno, no podía respirar", dice Penner. Ella asumió que moriría.
Entonces, la sala de operaciones comenzó a sentirse más distante, ya que ella sintió que su mente se escapaba en una experiencia fuera del cuerpo. Cristiana convencida, dice que sintió la presencia de Dios con ella. Fue solo después de que el personal restauró su suministro de oxígeno que regresó a la sala de operaciones, para despertarse, llorando.
Ese dolor, el miedo, la sensación de impotencia absoluta, persisten hasta hoy.
"Es difícil sentarse en casa aquí y ver a todos los vecinos salir corriendo de su casa por la mañana, subir a sus autos y salir al trabajo, y yo no puedo".
Varios proyectos en todo el mundo han intentado documentar experiencias como las de Penner, pero el Registro de Concientización sobre Anestesia en la Universidad de Washington, Seattle, ofrece algunos de los análisis más detallados.
Fundada en 2007, hasta ahora ha recopilado más de 340 informes, la mayoría de América del Norte, y aunque estos reportes son confidenciales, se han publicado algunos detalles y son una lectura esclarecedora.
Casi todos los pacientes incluidos dijeron que escucharon voces u otros sonidos bajo anestesia general (los ojos de los pacientes suelen estar cerrados durante la cirugía, por lo que las experiencias visuales tienden a ser menos comunes).
Como es de esperar, una gran mayoría de las experiencias, más del 70%, hacen referencia al dolor que experimentaron. "Sentí la sensación de ardor y quemadura de cuatro incisiones, como un cuchillo afilado cortando un dedo", escribió uno. "Entonces, sentí el dolor abrasador, insoportable".
Sin embargo, son los efectos paralizantes de los bloqueadores musculares los que a muchos les causan más angustia. Hay una razón para ello: produce la sensación de que no estás respirando, algo que un paciente describió como "demasiado horrible para soportar".
Luego está el desamparo. Otro paciente dijo: "Estaba gritando en mi cabeza cosas como 'no saben que estoy despierto, abre los ojos para que se den cuenta".
Para empeorar las cosas, todo este pánico puede verse agravado por una falta de comprensión de por qué están despiertos pero no pueden moverse.
"No tienen un punto de referencia para entender por qué está sucediendo esto", dice Christopher Kent, de la Universidad de Washington, quien es coautor de estudio sobre estas experiencias. El resultado es que muchos pacientes temen estar muriendo. "Esas son las peores experiencias de anestesia", concluye.